Insulin
| Insulin | ||
|---|---|---|
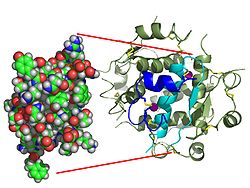
| Zwei Modelldarstellungen des Insulinmoleküls. Links das einfache Molekül (Monomer) als ein Kalottenmodell aus dem die Oberflächenform hervorgeht. Rechts das sechsfache Molekül (Hexamer) als so genanntes Bändermodell, bei dem die innere Struktur deutlich wird. Beim letzteren sind α-Helices durch Schrauben und β-Faltblätter durch Pfeile dargestellt. | ||
| Vorhandene Strukturdaten: 1ai0, 3ins, 4ins, 6ins, 7ins, 9ins | ||
| Eigenschaften des menschlichen Proteins | ||
| Masse/Länge Primärstruktur | 51 Aminosäuren | |
| Sekundär- bis Quartärstruktur | Heterodimer (21 + 30 aa) | |
| Präkursor | Proinsulin | |
| Bezeichner | ||
| Gen-Name | INS | |
| Externe IDs | OMIM: 176730 UniProt: P01308 MGI: 96573 CAS-Nummer: 9004-10-8 | |
| Arzneistoffangaben | ||
| ATC-Code | A10AB01 | |
| DrugBank | DB00030 | |
| Verschreibungspflicht | ja | |
| Vorkommen | ||
| Homologie-Familie | HBG006137 | |
| Übergeordnetes Taxon | Wirbeltiere | |
| Orthologe | ||
| Mensch | Maus | |
| Entrez | 3630 | 16334 |
| Ensembl | ENSG00000129965 | ENSMUSG00000000215 |
| UniProt | P01308 | Q5EEX1 |
| Refseq (mRNA) | NM_000207 | NM_008387 |
| Refseq (Protein) | NP_000198 | NP_032413 |
| Genlocus | Chr 11: 2.14 - 2.14 Mb | Chr 7: 142.49 - 142.49 Mb |
| PubMed-Suche | 3630 | 16334 |

Insulin ist ein für alle Wirbeltiere lebenswichtiges Proteohormon, das in den β-Zellen der Bauchspeicheldrüse gebildet wird. Diese spezialisierten Zellen befinden sich nur in den Langerhans-Inseln. Von diesen Inseln leitet sich auch der Name „Insulin“ ab (lat. insula).
Funktion
Die Regulation der Konzentration von Glukose im Blut erfolgt durch einen Regelkreis aus zwei Hormonen, die abhängig von der Blutzuckerkonzentration ausgeschüttet werden. Insulin ist das einzige Hormon, das den Blutzuckerspiegel senken kann. Sein Gegenspieler ist das Glucagon, dessen Hauptaufgabe es ist, den Blutzuckerspiegel zu erhöhen. Auch Adrenalin, Kortisol und Schilddrüsenhormone haben blutzuckersteigernde Wirkungen.
Der Blutzuckerspiegel steigt vor allem nach der Aufnahme kohlenhydratreicher Nahrung an. Als Reaktion darauf wird von den β-Zellen Insulin ins Blut ausgeschüttet. Die Hauptwirkung des Insulins für die rasche Senkung der Blutzuckerkonzentration ist seine „Schlüsselfunktion“ für den Transport von Glukose aus dem Blutplasma und aus der Gewebsflüssigkeit in das Zellinnere. Vor allem die Leber- und Muskelzellen können in kurzer Zeit große Mengen von Glukose aufnehmen und sie in der Folge entweder in Form von Glykogen speichern oder in Energie umwandeln (siehe Glykolyse).
Auch auf andere Arten von Zellen wirkt Insulin, es hat Einfluss auf den Fett- und Aminosäurestoffwechsel sowie auf den Kaliumhaushalt.
Insulin spielt eine wesentliche Rolle bei folgenden Erkrankungen:
Vorkommen
Insulinsequenzen von mehr als hundert verschiedenen Spezies sind bekannt. Die Proteinsequenzen der jeweiligen Insuline sind sich ähnlich – sie zeigen Sequenzhomologie –, sind aber nicht identisch.[1] Über die Unterschiede im chemischen Aufbau von Humaninsulin gegenüber den Insulinen einiger Säugetiere sowie Informationen zu künstlich hergestelltem Insulin siehe Insulinpräparat.
Insulin und Evolution: Genotypen, die in Jäger- und Sammlergesellschaften einen raschen Abbau von Energiereserven bei Nahrungsmangel verhinderten, prädisponieren beim heutigen Lebensstil mit Bewegungsmangel und Nahrungsüberangebot zu Adipositas und Typ-2-Diabetes.[2]
Inwieweit Gene den Glukosestoffwechsel und die damit verbundene Wirkung von Insulin beeinflussen, ist noch nicht zur Gänze geklärt.[3]
Bildung, Speicherung und Freisetzung
Biosynthese
Die Synthese des Insulins erfolgt in den β-Zellen der Langerhans'schen Inseln der Bauchspeicheldrüse. Die genetische Information wird von nur einem Genlocus im kurzen Arm des Chromosom 11 codiert. Das Gen besteht aus ca. 300 Nukleotiden.[4][5]
Die mRNA wird zunächst an Ribosomen, welche sich auf dem rauen endoplasmatischen Retikulum (ER) befinden, in das Präproinsulin translatiert, das aus 107 Aminosäuren besteht.
Die weitere Prozessierung erfolgt in zwei Schritten, nach der Faltung des Moleküls durch Bildung von Disulfidbrücken entsteht durch Abspaltung von Signalpeptid und C-Peptid das Insulinmolekül.
|
1) Die Abbildung zeigt das Präproinsulin-Molekül[6] mit 110 Aminosäuren, bestehend aus:
2) Faltung
3) das gefaltete Präproinsulin-Molekül. 4) Abspaltung von Signalpeptid und C-Peptid:
5) das Insulin-Molekül:
|
 |
Speicherung

Die Insulinmoleküle werden in den Vesikeln des Golgi-Apparats, der an der Zellmembran der β-Zelle liegt, durch Zink-Ionen zu Hexameren gebunden und so stabilisiert gespeichert (Zink-Insulin-Komplex).
Die hohe Bindungsfreudigkeit von Insulinmolekülen an Zink hat mehrere wichtige Auswirkungen. Insulin ist in der Form von Hexameren nicht wirksam, auch nach dem Zerfall in Dimere noch nicht, sondern erst als Einzelmolekül. Diese Eigenschaft spielt bei den Insulinpräparaten eine wichtige Rolle. Bei schnellwirkenden Insulinpräparaten ist der zu langsame Zerfall der Molekülverbände unerwünscht und es wird nach Möglichkeiten gesucht, den Zerfall zu beschleunigen. Bei langwirkenden Insulinpräparaten wird die Zinkbindung zur Verlängerung der Wirkdauer durch hohe Zinkkonzentrationen gezielt verstärkt. Bei der Entwicklung von oralen Insulinpräparaten wird die Zinkbindung zur Kopplung von Insulin an Transportmoleküle genutzt.
Ausschüttung
Der wichtigste direkte Reiz zur Ausschüttung des Insulins aus der β-Zelle ist ein steigender Blutzuckerspiegel (ab ca. 5 mmol Glucose/l Blut). Daneben wirkt die Anwesenheit verschiedener Aminosäuren, freier Fettsäuren und einiger Hormone stimulierend auf die Insulinfreisetzung.
Durch die Hormone Gastrin, Sekretin, GIP und GLP-1 wird die β-Zelle ebenfalls angeregt, Insulin auszuschütten; sie sind sogar für den Großteil der Insulinausschüttung nach Nahrungsaufnahme verantwortlich. Siehe Inkretin-Effekt.
Die Insulinausschüttung erfolgt oszillierend. Alle drei bis sechs Minuten wird Insulin in die Blutbahn abgegeben.
Nach der Nahrungsaufnahme ist bei Stoffwechselgesunden ein biphasischer Verlauf der Insulinsekretion feststellbar: Der erste „Insulinpeak“ hat seine Spitze nach drei bis fünf Minuten und dauert nur ca. zehn Minuten. Danach schließt sich eine zweite Phase an, die so lange anhält, wie eine Hyperglykämie besteht.[8] Die erste Phase besteht aus den gespeicherten Insulinmolekülen, die zweite Phase vor allem aus neu gebildetem Insulin.[9]
Glukosegesteuerter Freisetzungsmechanismus

Das Eindringen eines Glukose-Moleküls in die β-Zelle setzt eine Wirkungskette in Gang. Nachdem die Glukose durch den GLUT2-Transporter in die Zelle gelangt ist, wird sie durch Glykolyse verstoffwechselt. Das dabei entstehende ATP hemmt den Ausstrom von Kalium-Ionen (ATP-sensitive Kaliumkanäle). So kommt es durch den stark verminderten Kaliumausstrom zur Depolarisation, weil die Stabilität des Membranpotentials nicht weiter durch Kaliumausstrom erhalten wird. Das depolarisierte Membranpotential bewirkt eine Öffnung spannungsabhängiger Kalzium-Kanäle. Der Einstrom der Kalziumionen ist der entscheidende Reiz für die Verschmelzung der insulinhaltigen Vesikel mit der Zellmembran (Für Details siehe Blutzucker-Sensorsystem).
Die gespeicherten Insulinmoleküle werden durch Verschmelzen der Membranen (Exozytose) aus den β-Zellen in den Extrazellularraum und weiter in den Blutkreislauf freigesetzt. Dabei werden die Speicher-Hexamere aufgetrennt. Der Insulinspiegel im Blut steigt an.
Halbwertszeit und Abbau
Die biologische Halbwertszeit einzelner Insulinmoleküle im Blutkreislauf liegt bei circa fünf Minuten.[8]
Das Insulin wird über manche Insulinrezeptoren in die Zellen aufgenommen, dort abgebaut und somit verbraucht. In der Leber und in der Niere wird Insulin durch Insulinase inaktiviert; die Insulinase oder genauer Glutathion-Insulin-Transhydrogenase spaltet die Disulfidbrücken zwischen der A- und der B-Kette auf, wodurch das Insulin in zwei Teile zerfällt und wirkungslos wird.[11] Die Abbauprodukte werden durch die Niere ausgeschieden, ebenso ca. 1,5 % des noch intakten Insulins.[12]
Die kurze Zeitspanne der Aktivität des Insulins zeigt, dass die physiologische Steuerung des Zuckerstoffwechsels im gesunden Körper sehr schnell funktioniert; diese Geschwindigkeit kann bei der Behandlung des Diabetes mellitus praktisch nicht erreicht werden.
Wirkungen


Das im Blut zirkulierende Insulin entfaltet seine Wirkung durch Bindung an Insulinrezeptoren.
Insulinrezeptor
Letztlich löst die Bindung von Insulin an seinen Rezeptor eine Reihe von Kinase-Kaskaden (Kaskade von Phosphorylierungsreaktionen) aus, die durch Signalwege beschrieben werden können.[13]
Diese Signalwege bewirken ein Sinken des Blutglucosespiegels durch
- Förderung der Glucose-Aufnahme (GLUT4-Translokation zur Zelloberfläche)
- Förderung der Glucose-Speicherung (Glykogen-Synthese) in der Leber und den Muskeln
Dieses Signal wird durch die Aktivierung glucoseverbrauchender Wege unterstützt. Weitere unterstützende Maßnahmen bestehen in der Unterdrückung glucoseliefernder Wege, so zum Beispiel durch Abbau des second messenger cAMP über eine Phosphodiesterase.
Glukoseaufnahme im Muskelgewebe
Insulin erhöht in der Muskulatur und im Fettgewebe die Permeabilität (Durchlässigkeit) der Zellmembran für Glucose. Dabei ist zu beachten, dass nicht die Membran selbst permeabler wird, sondern dass vermehrt Carrier-Proteine für Glucose aktiviert werden. Dieses Carrier-Protein ist GLUT4, ein hochaffiner, insulinabhängiger Glucose-Transporter, welcher die Glucose durch erleichterte Diffusion (passiver Transport) in die Zelle transportiert. Folgende physikalische Eigenschaften sind für GLUT4 relevant: sättigbar, nicht aktivierbar bzw. inaktivierbar, d.h. Regulation nur durch insulinabhängigen Einbau bzw. Ausbau.
Glukoseaufnahme und Stoffwechsel im Gehirn
Nervenzellen (und Erythrozyten) nehmen Glucose insulinunabhängig auf. Deshalb nehmen die insulinabhängigen Zellen bei einem erhöhten Insulinspiegel mehr Glucose auf, und für die insulinunabhängigen bleibt weniger übrig.
Im Allgemeinen besteht bei Hypoglykämie die Gefahr, dass das auf Glucose angewiesene Nervensystem geschädigt wird. Beachtenswert ist der Effekt, dass Insulin, verabreicht als Nasenspray in direktem Kontakt mit dem ZNS, die Alzheimer-Krankheit positiv beeinflusst.[14]
Auf- und Abbau von Fettgewebe
Insulin hemmt die Lipolyse im Fettgewebe und somit den Abbau von Fett. Ein Insulinmangel führt daher zu einer gesteigerten Lipolyse mit Bildung von Ketokörpern und einer daraus resultierenden Ketose.
Förderung des Zellwachstums
Eine weitere zentrale Funktion des Peptidhormons Insulin besteht in der Regulation von Zellwachstum und Proliferation durch die Aktivierung der Transkription von Genen, die für Kontrolle und Ablauf des Zellzyklus von großer Bedeutung sind. Diese Insulinwirkung ist bei Diskursen über Insulinpräparate ein Thema.
Tryptophan-Aufnahme im Gehirn
Höhere Insulinspiegel haben einen leicht steigernden Einfluss auf die Aufnahme von Tryptophan ins Gehirn.[15]
Insulin und die Regelung des Blutzuckerspiegels
Eine der wichtigsten biologischen Wirkungen des Insulins ist die rasche Beschleunigung der Glucoseaufnahme in Muskel- und Fettzellen und Regulierung der Zwischenspeicherung in der Leber im Rahmen der Regelung des Blutzuckerspiegels:
- In der Leber und der Muskulatur werden die mit der Nahrung aufgenommenen Kohlenhydrate als Glykogen gespeichert. Dies hat ein Absinken der Glucosekonzentration im Blut zur Folge. Die Glukoseaufnahme in die Leberzellen erfolgt insulinunabhängig über GLUT2. Durch Insulin wird eine Rezeptor-Tyrosinkinase (RTK) aktiviert, die eine Signaltransduktion in Gang setzt. Beteiligt sind dabei das Insulinrezeptorsubstrate 1 (IRS1), die Phosphoinositid-3-Kinase (PI3K), der second messenger Phosphatidylinositol-4,5-bisphosphat (PIP2), die Phosphoinositid-abhängige Kinase-1 (PDK1) und schließlich die Proteinkinase B (PKB) (siehe Bild, A). PKB phosphoryliert die Glykogensynthase-Kinase 3, GSK3, die dadurch inaktiviert wird. GSK3 ist eine Kinase, die die Glykogensynthase phosphoryliert und damit inaktiviert (GYS b). GSK3 steht in Konkurrenz zu einer Phosphatase, der Protein-Phosphatase 1 (PP1). Dadurch, dass GSK3 nicht mehr wirken kann, liegt daher immer mehr Glykogensynthase in seiner dephosphorylierten Form vor (GYS a, siehe unteres Bild, B). Außerdem aktiviert die PKB eine Phosphodiesterase, PDE, die cAMP zu AMP hydrolysiert. Infolgedessen erlischt zusätzlich der Signalweg für die Proteinkinase A, die für den Abbau von Glykogen sorgt.
- In der Leber, dem Fettgewebe und der Muskulatur wird unter Insulineinfluss die Triglyceridsynthese stimuliert. Substrate dafür sind neben den Kohlenhydraten mit der Nahrung aufgenommene Lipide.
- In den drei genannten Geweben werden Aminosäuren verstärkt aufgenommen und für die Proteinsynthese verwendet.
Die metabolischen und mitogenen Effekte von Insulin werden über die Bindung an dessen Rezeptor auf der Zelloberfläche der Zielgewebe Leber, Muskel und Fett initiiert.
- Insulin induziert weiterhin die Glykogensynthese und -speicherung in Leber und Muskel, die Triglyceridsynthese in Leber und Fettgewebe sowie die Speicherung von Aminosäuren im Muskel.
- Gleichzeitig hemmt Insulin die hepatische Gluconeogenese und zählt daher insgesamt zu den wichtigsten Regulatoren des Glucosemetabolismus.
Gegenspieler
Fällt der Blutzuckerspiegel im Körper unter einen Wert von 80 mg/dl ab, wird die Insulinproduktion bereits stark reduziert.
Sinkt der Blutzucker weiter ab, treten verschiedene Gegenspieler des Insulins auf:
Die Spiegel dieser gegenregulierenden Hormone steigen bereits deutlich an, wenn der Blutzucker unter 60 mg/dl absinkt.
Beim Typ 1 Diabetes ist oft auch der Gegenregulationmechanismus gestört, was zu zusätzlichen Problemen mit Hypoglykämien führt.
Somatostatin hat einen hemmenden Einfluss auf die Sekretion von Insulin und Glucagon, da er als allgemeiner Hemmer im Körper fungiert.
Insulin als Arzneistoff
In der Insulintherapie werden verschiedene Insulinpräparate verwendet. Die wichtigste und am längsten verwendete Verabreichungsart ist die Injektion. Neueren Datums sind Präparate zur Inhalation, derzeit ist aber kein Inhalationspräparat mehr auf dem Markt. Oral gegeben ist Insulin unwirksam, da die Eiweißketten im Magen-Darm-Trakt von körpereigenen Enzymen abgebaut werden, bevor sie ihre Wirkung entfalten können. Es gibt aber Entwicklungen, Insulinmoleküle in Nanopartikel einzuschließen und so das Insulin „unverdaut“ in den Blutkreislauf einzuschleusen.[16]
In der Vergangenheit gab es Versuche, Insulin im Rahmen so genannter Insulinschocktherapien zur Behandlung von Menschen mit psychischen Krankheiten einzusetzen. Dieses Verfahren wird heute jedoch nicht mehr praktiziert.
Die Langzeitwirkung von Lantus-Insulin wird erreicht, wenn das Insulin in das Bauchfettgewebe gespritzt wird. Bei dem im Fettgewebe herrschenden pH-Wert bilden sechs Insulinmoleküle einen Komplex, der nur langsam monomolekulares Insulin an das Blut (pH-Wert 7,4) abgibt.
Missbrauch von Insulin
Insulin steht auf der Liste der verbotenen Doping-Substanzen[17], da es in mehreren Bereichen missbraucht wird. Da Insulin der durch Somatotropin verringerten Glukoseaufnahme in die Muskelzellen entgegen wirkt, wird es oft zur Kompensation dieser unerwünschten Nebenwirkung verwendet (siehe auch Anabolikum). Andere Anwendungen sind die Förderung der Füllung der Glykogenspeicher bei Ausdauersportlern und die Unterstützung des Aufbaus von Muskelmasse.[18]
Im März 2008 wurde der Krankenpfleger Colin Norris[19] in Newcastle zu einer Haftstrafe von 30 Jahren verurteilt, weil er vier seiner Patientinnen durch Injektion hoher Insulindosen ermordet hatte.[20]
Siehe auch Insulinmissbrauch: Hypoglycaemia factitia.
Zeittafel zur Forschungsgeschichte
| 1869 | Paul Langerhans entdeckt die Inselzellen im Gewebe der Bauchspeicheldrüse. |
| 1889 | Oskar Minkowski und Josef von Mering entfernen an Hunden die Bauchspeicheldrüse und lösen dadurch Diabetes mellitus aus. Kurz darauf werden die Inselzellen als endokrines (hormon-produzierendes) Gewebe vermutet. |
| 1906 | Der deutsche Internist Professor Georg Ludwig Zülzer führte am 21. Juni 1906 erstmals eine Injektion mit einem von ihm isolierten und von der Firma Schering hergestelltem Kälberpankreasextrakt namens Acomatol am Menschen durch. |
| 1909 | taucht erstmals der Begriff Insulin, „von den Inseln“ kommend, auf. Der belgische Pathologe Jean de Meyer (1878-1934 ) schlug den Namen „Insulin“, abgeleitet vom lateinischen „insula“ für die noch unbekannte Substanz vor.[21] |
| 1910 | nannte der englische Physiologe Edward Albert Sharpey-Schafer die den Diabetikern fehlende Substanz aus dem Pankreas „Insulin“. Wer den Namen zuerst geprägt hat, ist aus den vorliegenden Quellen nicht klar ersichtlich.[22] |
| 1916 | gelang es Nicolae Paulescu erstmals, Insulin aus Pankreasgewebe zu gewinnen. |
| 1921 | gelang auch Frederick Banting und Charles Best die Extraktion von Insulin, sie nannten es „Isletin“. |
| 1923 | erhielten Frederick Banting und John James Rickard Macleod den Nobelpreis für Physiologie oder Medizin für die Entdeckung des Insulins. |
| 1928 | gelang Oskar Wintersteiner der Nachweis, dass Insulin ein Protein ist. |
| 1958 | Der Nobelpreis geht an Frederick Sanger für seine Arbeiten über die Struktur der Proteine, besonders des Insulins. |
| 1963 | gelang Professor Helmut Zahn und seinem Team die weltweit erste chemische Synthese des Insulins.[23] |
| 1971 | wurde die dreidimensionale Proteinstruktur des Insulins von Blundell et al aufgeklärt.[24] |
| 1982 | gelang es erstmals, Humaninsulin durch gentechnisch veränderte Bakterien in großer Menge herzustellen. |
| 1996 | Lispro/Humalog war das erste schnellwirkende Insulinanalogon. |
Weblinks
Einzelnachweise
- ↑ So haben auch der Mensch, der Schimpanse, die Maus, das Kaninchen und der Zebrafisch ähnliche, aber nicht identische Insuline: Species Sequence Alignment of Insulin.
- ↑ Van der Molen J, Frisse LM, Fullerton SM et al.: Population genetics of CAPN10 and GPR35: Implications for the evolution of type 2 diabetes variants. Am J Hum Genet 2005; 76: 548–560.
- ↑ Aktuelle Studie des Sanger Institute in Cambridge/England
- ↑ Biosynthese von Insulin
- ↑ The insulin gene is located on chromosome 11 in humans, Nature 286, 82 - 84
- ↑ UniProt P01308
- ↑ UniProt-Eintrag
- ↑ 8,0 8,1 Helmut Schatz (Hrsg.): Diabetologie kompakt. 4. Auflage. 2006, ISBN 3-13-137724-0
- ↑ Heiner Laube: Insulinresistenz. Pathophysiologie, Therapie und Perspektiven. Uni-Med 2001. ISBN 3-89599-541-X
- ↑ Mark E Daly: Acute effects on insulin sensitivity and diurnal metabolic profiles of a high-sucrose compared with a high starch diet. (PDF) In: American Society for Clinical Nutrition (Hrsg.): Am J Clin Nutr 1998. Nr. 67, 1998, S. 1186-1196. Abgerufen am 19. Februar 2011.
- ↑ [fachschaft.web.med.uni-muenchen.de/download/lernmaterialien/BC2_Skript.pdf Fachschaft Medizin der Uni München: Skriptum Biochemie 2]
- ↑ Hagers Handbuch der pharmazeutischen Praxis
- ↑ Stryer, Lubert: Biochemie (6. Aufl.), Spektrum-Verlag 2007, ISBN 978-3-8274-1800-5
- ↑ Craft S, Intranasal Insulin Therapy for Alzheimer Disease, Arch Neurol. 2011 Sep 12.
- ↑ Daniel et al.: The effect of insulin upon the influx of tryptophan into the brain of the rabbit. J. Physiol. Vol 312 pp 551-562 (Online)
- ↑ Preparation and Characterization of Nanoparticles Shelled with Chitosan for Oral Insulin Delivery (Online)
- ↑ The Prohibited List 2007 (PDF)
- ↑ Dopingnews-Insulin
- ↑ Artikel Colin Norris in der englischen Wikipedia
- ↑ Colin Norris, 'Angel of Death' nurse, convicted (engl.)
- ↑ History of Diabetes Timeline, University of Massachusetts
- ↑ http://www.expasy.org/spotlight/back_issues/sptlt009.shtml
- ↑ Zahn Helmut, Meienhofen Johannes, Brandenburg Dietrich, et al: . In: Zeitschrift fuer Naturforschung. 18b, Nr. 12, Dezember 1963, S. 1120-1.
- ↑ Blundell TL, Cutfield JF, Cutfield SM, et al: Atomic positions in rhombohedral 2-zinc insulin crystals. In: Nature. 231, Nr. 5304, Juni 1971, S. 506–11. PMID 4932997.
| Bitte den Hinweis zu Gesundheitsthemen beachten! |